Piorrea: Cos’è, sintomi Iniziali e come Intervenire

La piorrea, termine comunemente usato per indicare la parodontite, rappresenta una delle principali cause di perdita dei denti negli adulti. Comprendere le piorrea cause, riconoscere la parodontite iniziale e conoscere le opzioni di cura piorrea è fondamentale per preservare la salute orale. La parodontologia si occupa della prevenzione e del trattamento delle malattie dei tessuti di sostegno dei denti. Se non trattata, la piorrea può portare alla perdita dentale. Fortunatamente, strategie tempestive di cura piorrea possono arrestare la malattia e preservare i denti naturali. Cos’è la parodontite? La parodontite è una malattia infiammatoria cronica dei tessuti di supporto dei denti. Nella parodontologia, viene definita come un processo infettivo-infiammatorio batterico che distrugge il legamento parodontale e l’osso alveolare. La malattia parodontale inizia con una gengivite, infiammazione superficiale causata dalla placca batterica. Se non trattata, progredisce in profondità sotto il margine gengivale. In questa fase di parodontite iniziale, è ancora possibile intervenire efficacemente con la cura piorrea. Il processo distruttivo crea tasche parodontali tra gengiva e radice dentale. Queste tasche favoriscono i batteri responsabili della malattia, generando un circolo vizioso. La piorrea è multifattoriale: i batteri sono necessari ma non sufficienti. La risposta immunitaria gioca un ruolo fondamentale, e paradossalmente causa la maggior parte del danno. La cura piorrea moderna mira sia alla riduzione batterica che alla modulazione dell’infiammazione. Ricerche nella parodontologia hanno dimostrato collegamenti tra piorrea e malattie sistemiche come diabete, patologie cardiovascolari e complicanze in gravidanza. Segnali d’allarme Riconoscere tempestivamente i segnali della parodontite iniziale è cruciale nella parodontologia per intervenire con una cura piorrea efficace prima che si verifichino danni irreversibili. Molti pazienti non sono consapevoli di avere la parodontite perché, nelle fasi iniziali, la malattia può essere asintomatica o presentare sintomi lievi che vengono sottovalutati. I principali segnali d’allarme della parodontite Sanguinamento gengivale Il sanguinamento delle gengive durante lo spazzolamento o l’uso del filo interdentale è il primo e più comune segnale di parodontite iniziale. Nella parodontologia, gengive sane non sanguinano: qualsiasi sanguinamento, anche occasionale, dovrebbe essere valutato da uno specialista. Molte persone considerano erroneamente normale un leggero sanguinamento, ritardando così la diagnosi e la cura piorrea. Gengive arrossate e gonfie Gengive sane hanno un colore rosa pallido e consistenza compatta. Nella parodontite, le gengive appaiono arrossate, gonfie, lucide e talvolta dolenti al tatto. Questo cambiamento nell’aspetto gengivale è un chiaro indicatore di infiammazione attiva e richiede valutazione nella parodontologia. Recessione gengivale La retrazione delle gengive, con conseguente esposizione delle radici dentali, è un segno caratteristico della progressione della parodontite. I denti possono apparire più lunghi e le superfici radicolari esposte possono causare sensibilità. Tra le piorrea cause della recessione vi sono sia la distruzione dei tessuti che tecniche di spazzolamento traumatiche. Alitosi persistente Un alito cattivo che non migliora con l’igiene orale può essere segnale di parodontite iniziale. I batteri anaerobici presenti nelle tasche parodontali producono composti volatili solforati responsabili dell’odore sgradevole. Nella parodontologia, l’alitosi persistente è considerata un importante indicatore diagnostico. Mobilità dentale Quando la parodontite progredisce, la perdita dell’osso di supporto causa mobilità dei denti. Inizialmente può essere percepibile solo dal dentista durante l’esame, ma negli stadi avanzati diventa evidente anche al paziente. La mobilità indica che è necessaria una cura piorrea urgente per salvare i denti coinvolti. Spazi tra i denti La comparsa di spazi che prima non esistevano o l’aumento di spazi preesistenti può indicare spostamento dei denti dovuto alla perdita di supporto osseo. Questo segno richiede valutazione immediata nella parodontologia. Formazione di ascessi La presenza di gonfiori gengivali dolorosi con accumulo di pus indica un’infezione acuta delle tasche parodontali e necessita di intervento immediato nell’ambito della cura piorrea. Sapore metallico o cattivo Un sapore sgradevole persistente in bocca può essere dovuto al sanguinamento gengivale subclinico o alla presenza di pus nelle tasche parodontali, segnali di parodontite iniziale o avanzata. Fattori di rischio Le piorrea cause sono multifattoriali e nella parodontologia moderna si riconosce che la malattia si sviluppa per l’interazione tra batteri patogeni, risposta immunitaria dell’ospite e numerosi fattori di rischio modificabili e non modificabili. Comprendere questi fattori è essenziale per la prevenzione e per personalizzare la cura piorrea. I principali fattori di rischio Scarsa igiene orale L’accumulo di placca batterica rappresenta la causa primaria della parodontite. Senza un’adeguata rimozione quotidiana della placca, i batteri colonizzano le superfici dentali e gengivali, innescando il processo infiammatorio. Nella parodontologia, l’igiene orale domiciliare efficace è considerata il pilastro della prevenzione e della cura piorrea. Fumo di sigaretta Il tabagismo è uno dei più importanti fattori di rischio modificabili nelle piorrea cause. Il fumo riduce l’ossigenazione dei tessuti gengivali, compromette la risposta immunitaria e favorisce la colonizzazione batterica. I fumatori hanno un rischio 3-6 volte maggiore di sviluppare parodontite grave e una risposta ridotta alla cura piorrea. Predisposizione genetica La suscettibilità alla parodontite ha una forte componente genetica. Nella parodontologia, si stima che circa il 30% della popolazione abbia una predisposizione genetica allo sviluppo di forme aggressive di parodontite. Questi pazienti richiedono protocolli di cura piorrea più intensivi e controlli più frequenti. Diabete mellito Il diabete, specialmente se non ben controllato, aumenta significativamente il rischio di parodontite e ne peggiora la prognosi. La relazione è bidirezionale: il diabete favorisce la parodontite, e la parodontite rende più difficile il controllo glicemico. Nella parodontologia, la gestione integrata con il diabetologo è essenziale per la cura piorrea in questi pazienti. Stress Lo stress cronico compromette il sistema immunitario e può favorire abitudini come il bruxismo o la scarsa cura dell’igiene orale. Tra le piorrea cause modificabili, la gestione dello stress attraverso tecniche di rilassamento può avere impatto positivo. Cambiamenti ormonali Le fluttuazioni ormonali durante gravidanza, menopausa o ciclo mestruale possono aumentare la suscettibilità gengivale all’infiammazione. La “gengivite gravidica” può evolvere in parodontite iniziale se non gestita adeguatamente. Farmaci Alcuni farmaci (antiepilettici, immunosoppressori, calcio-antagonisti) possono causare iperplasia gengivale che favorisce l’accumulo di placca. Nella parodontologia, la storia farmacologica è parte integrante della valutazione delle piorrea cause. Malocclusioni e malposizioni dentali Denti affollati o mal posizionati rendono più difficile l’igiene orale, favorendo l’accumulo di placca in zone difficilmente raggiungibili. Terapie
Fluoro nei bambini: quando è utile e quando evitarlo

Il fluoro nei bambini rappresenta un tema centrale nell’odontoiatria pediatrica moderna, oggetto di discussione tra genitori e professionisti della salute orale. Comprendere quando l’utilizzo del fluoro è benefico e quando può essere eccessivo è fondamentale per garantire una corretta prevenzione delle carie senza incorrere in rischi per la salute dei più piccoli. L’odontoiatria pediatrica ha da tempo riconosciuto i benefici fluoro nella protezione dello smalto dentale e nella riduzione dell’incidenza delle carie. Tuttavia, come per molte sostanze, l’equilibrio è essenziale: troppo poco fluoro può lasciare i denti vulnerabili alla carie, mentre un eccesso può causare problematiche come la fluorosi dentale. La chiave sta nel trovare il giusto dosaggio in base all’età del bambino e alle sue specifiche esigenze. Nell’odontoiatria pediatrica contemporanea, le linee guida sull’uso del fluoro nei bambini si sono evolute sulla base di solide evidenze scientifiche. I genitori informati possono collaborare attivamente con il pediatra e l’odontoiatra per garantire ai propri figli la giusta quantità di fluoro, massimizzando i benefici fluoro nella prevenzione delle carie e minimizzando i potenziali rischi. Cos’è il fluoro? Il fluoro è un minerale naturalmente presente nell’ambiente, nelle rocce, nel suolo, nell’acqua e in alcuni alimenti. Nell’odontoiatria pediatrica, il fluoro è considerato uno degli strumenti più efficaci per la prevenzione delle carie dentali, tanto da essere definito dalla comunità scientifica internazionale come un elemento fondamentale nella protezione della salute orale infantile. Dal punto di vista chimico, il fluoro è un oligoelemento che, quando viene a contatto con lo smalto dentale, si incorpora nella sua struttura cristallina formando la fluoroapatite, un composto più resistente agli attacchi acidi prodotti dai batteri della placca. Questo meccanismo è alla base dei principali benefici fluoro nell’odontoiatria pediatrica. Il fluoro nei bambini può essere assunto attraverso diverse vie: sistemica (attraverso l’acqua potabile fluorata, integratori o alimenti) e topica (attraverso dentifrici, gel, vernici e collutori fluorati). La modalità topica, ovvero l’applicazione diretta sulla superficie dei denti, è oggi considerata la più efficace e sicura per massimizzare i benefici fluoro minimizzando i rischi di sovradosaggio. L’odontoiatria pediatrica distingue tra diverse concentrazioni di fluoro appropriate per le varie fasce d’età. Per i bambini sotto i 3 anni, si raccomanda un dentifricio con concentrazione di fluoro pari a 1000 ppm (parti per milione), utilizzando una quantità minima pari a un chicco di riso. Dai 3 ai 6 anni, si può utilizzare la stessa concentrazione ma aumentando la quantità a una dimensione simile a un pisello. Oltre i 6 anni, è possibile utilizzare dentifrici con concentrazioni fino a 1450 ppm. Il meccanismo d’azione del fluoro nei bambini è duplice: da un lato favorisce la remineralizzazione dello smalto danneggiato dagli acidi, dall’altro inibisce il metabolismo batterico riducendo la produzione di acido da parte dei batteri cariogeni. Questi effetti combinati rendono il fluoro uno strumento insostituibile nell’odontoiatria pediatrica per la prevenzione delle carie. Benefici nella prevenzione I benefici fluoro nella prevenzione delle carie sono ampiamente documentati dalla ricerca scientifica e rappresentano un pilastro dell’odontoiatria pediatrica moderna. L’utilizzo appropriato del fluoro nei bambini ha contribuito significativamente alla riduzione dell’incidenza delle carie infantili negli ultimi decenni, migliorando la salute orale delle nuove generazioni. I principali benefici del fluoro Remineralizzazione dello smalto Il fluoro è in grado di riparare le lesioni iniziali dello smalto causate dagli attacchi acidi batterici. Nell’odontoiatria pediatrica, questo processo di remineralizzazione è fondamentale perché permette di arrestare le carie allo stadio iniziale, quando sono ancora reversibili. Il fluoro carie bambini agisce depositandosi sulle aree demineralizzate e favorendo il riassorbimento di calcio e fosfato, rendendo lo smalto più resistente. Rafforzamento dello smalto Il fluoro nei bambini si incorpora nella struttura cristallina dello smalto formando la fluoroapatite, un composto più duro e resistente agli acidi rispetto all’idrossiapatite naturale. Questo effetto protettivo è particolarmente importante durante la fase di eruzione dei denti permanenti, quando lo smalto è ancora in fase di maturazione e più vulnerabile. Azione antibatterica I benefici fluoro comprendono anche un’azione inibitrice diretta sui batteri cariogeni presenti nella placca dentale. Il fluoro interferisce con il metabolismo batterico, riducendo la loro capacità di produrre acidi dannosi per lo smalto. Questo meccanismo è essenziale nell’odontoiatria pediatrica per ridurre il rischio di fluoro carie bambini. Riduzione della sensibilità dentale Il fluoro nei bambini può aiutare a ridurre la sensibilità dentale sigillando i tubuli dentinali esposti, offrendo sollievo ai piccoli pazienti che soffrono di ipersensibilità al caldo, al freddo o ai cibi dolci. Costo-efficacia L’uso del fluoro nei bambini rappresenta una delle strategie preventive più economiche ed efficaci nell’odontoiatria pediatrica. La prevenzione attraverso il fluoro riduce significativamente la necessità di trattamenti odontoiatrici più complessi e costosi, migliorando la qualità di vita dei bambini. Le evidenze scientifiche dimostrano che l’utilizzo regolare di dentifricio fluorato può ridurre l’incidenza delle carie fino al 25-30% nei bambini. Nell’odontoiatria pediatrica, l’applicazione professionale di vernici al fluoro ad alta concentrazione può offrire protezione aggiuntiva nei bambini ad alto rischio cariogeno. Rischi dell’eccesso di fluoro Sebbene i benefici fluoro siano indiscutibili nell’odontoiatria pediatrica, è importante che i genitori siano consapevoli dei potenziali rischi associati a un’eccessiva assunzione di fluoro nei bambini. Il principio fondamentale è che il fluoro deve essere utilizzato nella giusta quantità: troppo poco non offre protezione adeguata contro le carie, mentre un eccesso può causare problematiche. I principali rischi dell’eccesso di fluoro Fluorosi dentale La fluorosi è la conseguenza più comune dell’eccessiva assunzione di fluoro nei bambini durante la fase di formazione dei denti permanenti, tipicamente tra 0 e 8 anni. Nell’odontoiatria pediatrica, questa condizione si manifesta come alterazioni estetiche dello smalto che vanno da lievi macchie biancastre appena visibili a striature o chiazze marroni più evidenti nei casi severi. È importante sottolineare che la fluorosi si sviluppa solo durante la formazione dei denti e non può verificarsi sui denti già erotti. Le forme lievi di fluorosi sono molto comuni e spesso esteticamente accettabili, mentre le forme moderate e severe sono rare nei paesi con programmi di fluoroprofilassi controllati. La prevenzione della fluorosi nell’odontoiatria pediatrica si basa sull’uso appropriato di dentifrici fluorati e sulla supervisione dei bambini durante lo spazzolamento per evitare l’ingestione. Ingestione
Domande comuni su trattamenti dentali: risposte chiare dai professionisti

Quando si tratta di cure odontoiatriche, è normale avere dubbi e domande. Tra le più frequenti ci sono “quanto dura un impianto dentale?” e “quanto costa uno sbiancamento?”. Nei centri Bludental, crediamo che fornire risposte chiare e trasparenti sia fondamentale per aiutare i pazienti a prendere decisioni informate. In questo articolo, rispondiamo alle domande più comuni riguardo l’impianto dentale, lo sbiancamento dentale e altri trattamenti. Comprendere cosa aspettarsi permette di affrontare le cure con serenità e consapevolezza. Quanto dura un impianto dentale? Una delle domande più frequenti riguarda la durata di un impianto dentale. È comprensibile: si tratta di un investimento significativo e i pazienti vogliono sapere la durata prima di decidere. La risposta è che un impianto dentale ben eseguito e correttamente mantenuto può durare tutta la vita. Studi scientifici dimostrano che gli impianti hanno un tasso di successo superiore al 95% a 10 anni, e molti continuano a funzionare perfettamente anche dopo 20-30 anni. Questa longevità eccezionale è uno dei motivi per cui l’impianto dentale è considerato la soluzione più affidabile per sostituire i denti mancanti. È importante distinguere tra la vite in titanio (inserita nell’osso) e la corona protesica sovrastante. La vite implantare, una volta osteointegrata, diventa parte dell’osso e raramente necessita sostituzione. La corona può richiedere una sostituzione dopo 10-15 anni per normale usura. Diversi fattori influenzano quanto dura un impianto dentale. L’igiene orale è fondamentale: pulizia quotidiana accurata e controlli professionali ogni sei mesi preservano la salute dei tessuti circostanti. La perimplantite, un’infiammazione batterica, è la principale causa di fallimento ma è completamente prevenibile con corretta igiene. Il fumo rappresenta un fattore negativo per la durata dell’impianto dentale. I fumatori hanno rischio maggiore di complicanze. Il bruxismo non controllato può ridurre la durata a causa delle forze eccessive; un bite notturno protegge efficacemente l’impianto. In sintesi, alla domanda “quanto dura un impianto dentale?” la risposta è: potenzialmente per tutta la vita, con eccellente igiene orale, controlli regolari e seguendo le raccomandazioni del dentista. Sbiancamento: quanto costa? “Quanto costa uno sbiancamento?” è una domanda che ci viene posta di frequente. Lo sbiancamento dentale è tra i trattamenti estetici più richiesti, e comprendere i costi aiuta a pianificare questo miglioramento del sorriso. Esistono diverse tipologie di sbiancamento dentale con fasce di prezzo variabili. Lo sbiancamento dentale professionale in studio offre risultati immediati e rappresenta l’opzione più efficace e sicura. Presso Bludental, viene eseguito con tecnologie all’avanguardia e gel di qualità certificata che garantiscono risultati visibili già dopo una seduta. Forniamo sempre un preventivo trasparente che include tutto il necessario, senza costi nascosti. È importante distinguere tra lo sbiancamento dentale professionale e i prodotti da banco: questi ultimi hanno costi inferiori ma offrono risultati limitati e richiedono settimane di applicazione. Lo sbiancamento dentale professionale utilizza concentrazioni di perossido significativamente più elevate sotto controllo professionale. La procedura dura circa un’ora con risultati immediatamente visibili. Un’alternativa è lo sbiancamento domiciliare professionale con mascherine personalizzate, con costi generalmente più contenuti. I risultati dello sbiancamento dentale possono durare da 6 mesi a 2 anni, a seconda delle abitudini individuali. Chi consuma caffè, tè, vino rosso o fuma noterà macchie più rapidamente. Da Bludental, forniamo consulenze per valutare lo stato dei denti e discutere le aspettative. Durante la consulenza, forniamo un preventivo preciso e personalizzato. Per sapere esattamente quanto costa uno sbiancamento, invitiamo a contattare il nostro numero verde. Fa male l’estrazione? La paura del dolore durante un’estrazione dentale è comune. Molti pazienti rimandano cure necessarie per questo timore. La buona notizia è che, grazie alle moderne tecniche anestesiologiche, un’estrazione eseguita correttamente non causa dolore durante la procedura. Prima dell’estrazione, viene somministrata un’anestesia locale che elimina completamente la sensibilità. Si possono utilizzare tecniche di anestesia indolore: gel anestetico topico, aghi ultra-sottili e iniezione lenta. La maggior parte dei pazienti riferisce di aver avvertito al massimo leggera pressione, ma nessun dolore. Durante l’estrazione, è normale sentire pressione e movimento, ma non dolore. Se il paziente avverte dolore, il dentista può somministrare una dose aggiuntiva. È importante comunicare immediatamente qualsiasi disagio. Il post-operatorio richiede più attenzione. Dopo che l’anestesia svanisce (2-4 ore), è normale avvertire fastidio lieve-moderato, gestibile con antidolorifici prescritti. Il dolore post-estrattivo è generalmente molto meno intenso di quanto temuto. Il gonfiore è comune, specialmente per i denti del giudizio. Il picco si verifica il secondo giorno, poi diminuisce. L’applicazione di ghiaccio nelle prime 24 ore e il rispetto delle indicazioni riducono significativamente gonfiore e disagio. Per le prime 24-48 ore: evitare cibi caldi o duri, non fumare, evitare risciacqui vigorosi e non usare cannucce. Queste precauzioni favoriscono una guarigione rapida e minimizzano il disagio. Testimonianze Roberto, 47 anni – Impianto dentale “La prima cosa che ho chiesto è stata ‘quanto dura un impianto dentale?’ Volevo essere sicuro dell’investimento. Ora, dopo 8 anni, il mio impianto è perfetto. È come un dente naturale e non ho mai avuto problemi.” Anna, 35 anni – Sbiancamento dentale “Quando ho chiesto quanto costasse uno sbiancamento?’, ho scoperto che era più accessibile di quanto pensassi. Il risultato è fantastico e i complimenti che ricevo ripagano completamente l’investimento.” Paolo, 52 anni – Estrazione “Avevo una paura tremenda dell’estrazione. Il team di Bludental è stato incredibile: non ho sentito assolutamente nulla durante la procedura. Il post-operatorio è stato gestibile con i farmaci prescritti. Mi pento solo di aver aspettato così tanto per paura.” Prenota un consulto Prenota un consulto gratuito presso uno dei nostri centri Bludental Clinique per ricevere assistenza personalizzata dai nostri medici odontoiatri. Siamo qui per guidarti verso la soluzione più adatta alle tue esigenze, garantendo un approccio rispettoso delle tue necessità. Per maggiori informazioni e per fissare un appuntamento, chiama il nostro numero verde 800978497. Il nostro team è pronto ad offrirti il supporto necessario per migliorare la tua salute orale e il tuo benessere generale. Bludental si prende cura di te. Article Tags [post_tags] Share to Facebook Share to LinkedIn Temi Gnatologia I dentisti consigliano medicina estetica News Novità dal mondo Odontoiatria Odontoiatria Conservativa Odontoiatria estetica Ortodonzia Ortodonzia estetica pagina centri Parodontologia Progetti solidali
White spots sui denti: cosa sono e come si trattano
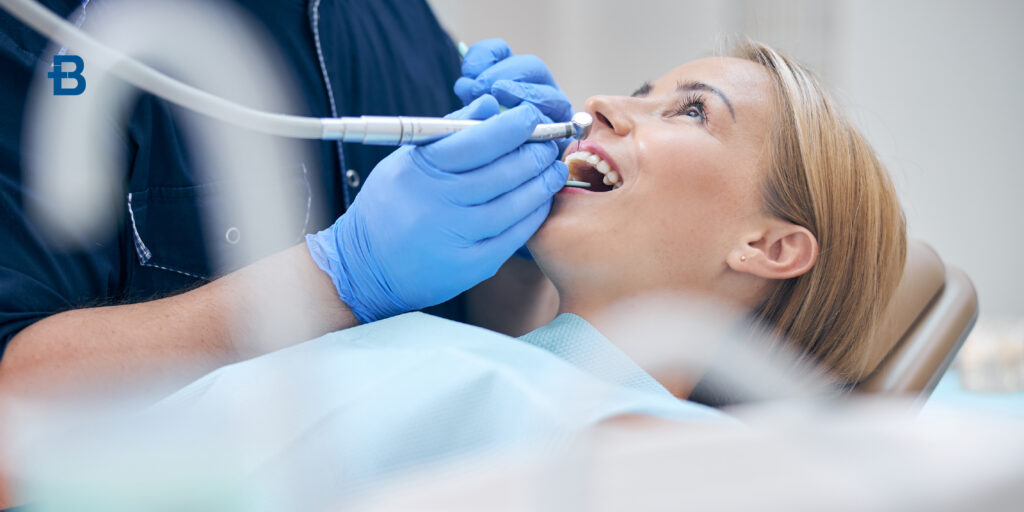
Le white spots sui denti, ovvero le tipiche macchie bianche sullo smalto, sono un problema estetico piuttosto comune che può influire sull’aspetto del sorriso. Si tratta di macchie bianche che si formano sulla superficie dello smalto dentale, che possono variare in dimensioni e intensità. Sebbene non siano pericolose per la salute orale, la loro presenza può compromettere l’estetica e la sicurezza del sorriso. Questo articolo esplorerà cosa sono le white spots, le cause principali della loro formazione, i trattamenti estetici disponibili, e quando è necessario rivolgersi a uno specialista per una rimozione macchie bianche smalto più efficace. Cosa sono le white spots Le white spots sui denti sono piccole aree di smalto dentale che appaiono opache, di colore bianco o talvolta lattiginoso. Queste macchie non sono vere e proprie carie, ma sono il risultato di un’alterazione della struttura dello smalto che rende l’area meno lucida rispetto al resto del dente. Inizialmente, possono sembrare innocue, ma se non trattate, possono evolvere in danni più gravi. Le white spots sono causate da una demineralizzazione localizzata dello smalto dentale. Quando il calcio e i minerali essenziali vengono rimossi dalla superficie del dente, la zona diventa più porosa e quindi più suscettibile agli agenti esterni, come batteri o acidi. Con il tempo, la remineralizzazione non avviene in modo ottimale e la macchia può diventare più visibile. Queste macchie sono comunemente visibili sui denti anteriori e possono essere più evidenti in determinate condizioni di illuminazione o con il passare del tempo. Sebbene non siano pericolose di per sé, la loro presenza può influire negativamente sull’estetica del sorriso, creando una sensazione di denti non perfettamente sani. Cause più comuni Le white spots sui denti possono essere causate da vari fattori. Sebbene alcune possano essere inevitabili, molti casi sono legati a cattive abitudini o a condizioni che influenzano la salute dentale. Di seguito, esploreremo le cause più comuni di questa condizione. Causa 1: Decalcificazione dello smalto La decalcificazione dello smalto è una delle cause principali della formazione di white spots. Quando la dieta è ricca di zuccheri e acidi, i batteri che si accumulano sulla superficie dentale producono acidi che intaccano la superficie dello smalto, causando la perdita di minerali. Se questo processo continua senza essere contrastato da una corretta igiene orale, può portare alla formazione di macchie bianche. Causa 2: Malattia parodontale o gengivite Un’altra causa comune di white spots sui denti è la presenza di malattie gengivali. La gengivite e la parodontite possono causare danni al tessuto gengivale e favorire l’accumulo di batteri sulla superficie dei denti. Questo può portare alla demineralizzazione dello smalto e alla formazione di macchie bianche. Causa 3: Fluorosi dentale Una delle cause di white spots sui denti nei bambini è la fluorosi dentale, un eccessivo accumulo di fluoro durante il periodo di sviluppo dei denti. L’assunzione di fluoro in quantità superiori rispetto alla dose raccomandata può portare alla comparsa di macchie bianche o opache sui denti. La fluorosi dentale è un problema che si verifica spesso quando i bambini ingeriscono una quantità eccessiva di dentifricio contenente fluoro. Causa 4: Trattamenti ortodontici e apparecchi dentali I portatori di apparecchi ortodontici sono particolarmente vulnerabili alla formazione di white spots. L’accumulo di placca sotto gli apparecchi è difficile da rimuovere con una normale routine di spazzolamento, e le aree in cui la placca rimane intrappolata possono essere soggette a demineralizzazione. Le macchie bianche si formano quindi più facilmente nelle aree non pulite correttamente. Causa 5: Cattiva igiene orale Una delle principali cause della formazione di white spots è la scarsa igiene orale. Se i denti non vengono spazzolati correttamente, i batteri si accumulano sulla superficie dei denti, contribuendo alla formazione della placca e alla successiva demineralizzazione dello smalto. Trattamento white spot denti Anche se le white spots sui denti non sono una malattia grave, possono influire sull’estetica del sorriso. Fortunatamente, esistono vari trattamenti per migliorare l’aspetto dei denti e ridurre la visibilità di queste macchie. Infiltrazione resinosa L’infiltrazione resinosa è uno dei trattamenti più innovativi e efficaci per le white spots sui denti. Questo trattamento prevede l’applicazione di una resina speciale che viene infiltrata nella zona danneggiata del dente. La resina si lega alla dentina, ripristinando la struttura del dente e uniformando il colore. In questo modo, le macchie bianche vengono mascherate, e il dente riprende il suo aspetto naturale. L’infiltrazione resinosa è particolarmente utile per le white spots che si sono formate a causa della demineralizzazione, poiché la resina aiuta a ripristinare la mineralizzazione e rinforza il dente. È una soluzione rapida, indolore e poco invasiva che garantisce risultati estetici duraturi. Sbiancamento professionale Lo sbiancamento professionale è un altro trattamento efficace per migliorare l’aspetto dei denti con white spots. Tuttavia, è importante sottolineare che lo sbiancamento non è in grado di eliminare completamente le macchie bianche se queste sono causate da una perdita di minerali. Sebbene possa schiarire l’aspetto generale dei denti, il trattamento non rimuove la causa sottostante delle white spots. Faccette dentali Le faccette dentali sono un’altra opzione estetica per coprire le white spots più evidenti. Le faccette sono sottili lamine di ceramica o resina composita che vengono applicate sulla superficie del dente per correggere imperfezioni estetiche. Questo trattamento è indicato nei casi in cui le macchie bianche sono persistenti e non possono essere trattate con sbiancamento o infiltrazione resinosa. Le faccette coprono completamente le macchie bianche, migliorando l’aspetto dei denti. Trattamenti al fluoro In alcuni casi, il trattamento al fluoro può essere utilizzato per risolvere le white spots dovute a carenze di minerali. L’applicazione di gel o vernici fluorurate sulle macchie bianche può favorire la remineralizzazione dello smalto danneggiato e ridurre la visibilità delle white spots. Questo trattamento viene solitamente eseguito dal dentista e può richiedere più sedute. Quando rivolgersi allo specialista Le white spots sui denti non sono sempre motivo di preoccupazione immediata, ma è importante rivolgersi a uno specialista nei seguenti casi: Presenza di macchie scure o cavità: Se le white spots diventano più scure o si trasformano in cavità evidenti, è necessario consultare un dentista
Sensibilità dentale al freddo: cause e rimedi efficaci

Il dolore denti al freddo è una condizione che affligge molte persone, ed è uno dei fastidi più comuni legati alla salute orale. Questa sensibilità si manifesta principalmente quando si consumano cibi o bevande fredde, ma può anche comparire in risposta a cambiamenti di temperatura improvvisi, come quando si respira aria fredda o si beve acqua ghiacciata. La sensibilità dentale può variare da un leggero fastidio a un dolore acuto e persistente che rende difficoltoso mangiare, bere o semplicemente parlare. In questo articolo esploreremo le sensibilità dentale cause, come riconoscere il problema e quali sono i denti sensibili rimedi più efficaci per alleviare il dolore e prevenire futuri episodi di sensibilità. Cosa causa la sensibilità dentale La sensibilità dentale è un fenomeno che si verifica quando la dentina, la parte interna del dente che contiene terminazioni nervose, viene esposta. Questo può avvenire per diverse ragioni, e spesso il dolore denti al freddo si manifesta in modo improvviso e intenso, soprattutto a contatto con il freddo. La causa principale della sensibilità è la perdita dello smalto, lo strato protettivo dei denti, che può essere danneggiato da vari fattori. Quando lo smalto si riduce o si danneggia, la dentina sottostante diventa più esposta agli stimoli esterni, come il freddo, il caldo o i cibi acidi. Una delle cause più comuni della sensibilità dentale è l’erosione dello smalto, causata da un’alimentazione ricca di cibi acidi, come agrumi, succhi di frutta e bevande gassate. Questi alimenti possono indebolire lo smalto e provocare la sua usura, portando all’esposizione della dentina. Un’altra causa comune della sensibilità dentale al freddo è la recessione gengivale. Quando le gengive si ritirano, lasciano scoperta la radice del dente, che non è protetta dallo smalto e quindi diventa molto più sensibile agli stimoli esterni. Anche l’uso scorretto dello spazzolino, come spazzolare con troppo vigore o con spazzolini dalle setole troppo dure, può danneggiare lo smalto e causare la sensibilità dentale. Inoltre, il bruxismo, cioè il digrignamento dei denti durante la notte, può portare a una graduale usura dello smalto, con conseguente sensibilità. Quando preoccuparsi Non tutte le forme di sensibilità dentale al freddo sono motivo di preoccupazione, ma è importante sapere quando il problema richiede l’intervento di un dentista. In molti casi, la sensibilità può essere lieve e temporanea, magari legata a un piccolo danno allo smalto o a una reazione al cibo acido. Tuttavia, se il dolore persiste o diventa particolarmente acuto, è fondamentale consultare un dentista. Se la sensibilità è accompagnata da sanguinamento delle gengive o da gonfiore, potrebbe esserci una condizione più grave come la gengivite o la parodontite. In questi casi, la sensibilità dentale può essere un sintomo di infezione o di danni strutturali ai denti o alle gengive, che richiedono un trattamento professionale. Inoltre, se la sensibilità non migliora dopo aver cambiato il dentifricio o aver modificato la routine di igiene orale, è il momento di rivolgersi a un dentista per una valutazione accurata. Se il dolore si verifica principalmente quando mordi o mastichi, potrebbe esserci una carie o una frattura nel dente, che necessitano di un intervento odontoiatrico immediato. L’intervento tempestivo può evitare che il problema peggiori, portando a danni permanenti ai denti. Denti sensibili rimedi: naturali e professionali Esistono diversi rimedi per alleviare la sensibilità dentale al freddo, dai trattamenti naturali a quelli professionali. Questi rimedi aiutano ad alleviare il dolore e a proteggere lo smalto. Rimedi naturali Uno dei rimedi naturali più comuni per la sensibilità dentale è l’utilizzo di olio di cocco, che possiede proprietà antibatteriche e antinfiammatorie. L’oil pulling (strisciare l’olio tra i denti) aiuta a ridurre l’infiammazione delle gengive e a migliorare la salute orale. Un altro rimedio utile è l’aloe vera, che può essere applicata direttamente sulle gengive per ridurre l’infiammazione e il dolore. L’acqua salata è un altro rimedio naturale che può alleviare la sensibilità dentale. Un risciacquo con acqua tiepida e sale aiuta a ridurre l’infiammazione e a migliorare la circolazione sanguigna nelle gengive. Il tè verde, con le sue proprietà antiossidanti e antibatteriche, può essere utile anche come collutorio per ridurre la sensibilità e migliorare la salute orale. Rimedi professionali Se la sensibilità è grave o persistente, potrebbero essere necessari trattamenti professionali. Il dentista può prescrivere un dentifricio per denti sensibili, che contiene ingredienti come il nitrato di potassio o il fluoro, che occludono i tubuli della dentina e riducono la reattività del dente. I trattamenti al fluoro applicati dal dentista possono anche aiutare a rinforzare lo smalto e ridurre la sensibilità. Un altro trattamento efficace è la ricostruzione del dente con materiale composito, che può essere utilizzato per coprire le aree danneggiate e proteggere la dentina esposta. In caso di recessione gengivale, il dentista potrebbe suggerire un trattamento per rigenerare il tessuto gengivale, come un innesto gengivale, che aiuterà a coprire le radici dei denti e ridurre la sensibilità. Prevenzione quotidiana La prevenzione è fondamentale per evitare che la sensibilità dentale al freddo diventi un problema cronico. La chiave per una buona salute orale è una routine di igiene orale adeguata, che deve essere seguita ogni giorno. Innanzitutto, è importante spazzolare i denti due volte al giorno con uno spazzolino a setole morbide e un dentifricio per denti sensibili. È necessario spazzolare delicatamente, senza esercitare troppa pressione, per evitare di danneggiare lo smalto e le gengive. È anche essenziale utilizzare il filo interdentale per rimuovere la placca tra i denti, che potrebbe causare la sensibilità o peggiorare il problema. L’uso del collutorio, soprattutto uno senza alcol, può contribuire a mantenere una bocca sana e a prevenire l’accumulo di batteri dannosi. Inoltre, è consigliato evitare cibi e bevande acide, che possono contribuire all’erosione dello smalto. Dopo aver consumato cibi acidi, è utile aspettare almeno 30 minuti prima di spazzolare i denti per evitare di danneggiare ulteriormente lo smalto indebolito. Infine, è importante sottoporsi a visite regolari dal dentista per monitorare la salute dentale e identificare precocemente qualsiasi problema che potrebbe causare sensibilità o danni ai denti. Prenota un consulto Prenota un consulto gratuito presso uno
Spazzolino elettrico gengive sensibili: guida alla scelta

La salute delle gengive è fondamentale per mantenere una bocca sana e un sorriso duraturo. Tuttavia, molte persone soffrono di sensibilità gengivale, una condizione che può causare fastidi quotidiani e ostacolare una corretta igiene orale delicata. In questi casi, utilizzare uno spazzolino elettrico per gengive sensibili può fare una grande differenza. Questa guida completa ti aiuterà a capire perché le gengive diventano sensibili, quali sono i vantaggi degli spazzolini elettrici, come scegliere il miglior spazzolino elettrico gengive sensibili e come usarlo correttamente per ottenere i migliori risultati senza provocare ulteriori irritazioni. Perché le gengive diventano sensibili La sensibilità gengivale è una problematica molto diffusa e spesso sottovalutata. Si manifesta con fastidio, dolore o sanguinamento durante lo spazzolamento, l’uso del filo interdentale o l’assunzione di cibi troppo caldi o freddi. Comprendere le cause è il primo passo per intervenire in modo efficace. Cause principali Spazzolamento aggressivo: usare uno spazzolino troppo duro o con movimenti eccessivamente energici può irritare il tessuto gengivale, provocando microlesioni e arretramento delle gengive. Malattie parodontali: gengivite e parodontite compromettono la salute gengivale e rendono i tessuti più sensibili e vulnerabili agli stimoli esterni. Igiene orale scarsa o scorretta: l’accumulo di placca e tartaro lungo il margine gengivale causa infiammazione, sanguinamento e maggiore reattività al contatto meccanico. Cambiamenti ormonali: durante la gravidanza o la pubertà, i livelli ormonali possono rendere le gengive più soggette a infiammazioni e fastidi. Fumo e alimentazione povera di nutrienti: abitudini scorrette possono ridurre la capacità delle gengive di difendersi da batteri e infiammazioni. In tutti questi casi, la scelta di uno spazzolino elettrico per gengive sensibili rappresenta un passo importante per ristabilire un equilibrio gengivale e promuovere un’igiene orale delicata, efficace ma non aggressiva. Vantaggi degli spazzolini elettrici Negli ultimi anni lo spazzolino elettrico gengive sensibili ha guadagnato sempre più popolarità, anche grazie al supporto dei professionisti del settore. Diversi studi hanno dimostrato l’efficacia nella rimozione della placca e nella prevenzione delle malattie gengivali, soprattutto nei pazienti con sensibilità gengivale. Perché preferire uno spazzolino elettrico: Movimenti controllati e uniformi: le testine rotanti, oscillanti o soniche eseguono movimenti precisi e costanti, evitando pressioni eccessive sulle gengive. Tecnologia di protezione gengivale: molti modelli sono dotati di sensori di pressione che rallentano automaticamente la rotazione o emettono un segnale acustico se lo spazzolamento diventa troppo aggressivo. Modalità “gengive sensibili”: gli spazzolini più evoluti offrono modalità apposite con frequenze di vibrazione più dolci e testine ultra-soft, ideali per un’igiene orale delicata e personalizzata. Temporizzatori intelligenti: aiutano a rispettare il tempo consigliato di due minuti per la pulizia, evitando spazzolamenti prolungati che possono irritare le gengive. Rimozione efficace della placca: anche in presenza di sensibilità, lo spazzolino elettrico riesce a eliminare la placca batterica in modo più accurato rispetto allo spazzolino manuale, riducendo il rischio di gengiviti e recessione gengivale. La combinazione di tecnologia e delicatezza rende lo spazzolino elettrico per gengive sensibili una delle migliori soluzioni per chi desidera proteggere le gengive senza rinunciare a una pulizia profonda. Non a caso, molti dentisti lo considerano il miglior spazzolino gengive soggette a infiammazioni o dolore. Caratteristiche da considerare nella scelta Scegliere il giusto spazzolino elettrico per gengive sensibili non è semplice: il mercato offre decine di modelli con funzioni diverse, materiali e tecnologie di ultima generazione. Ecco i fattori più importanti da valutare: Tipo di tecnologia: rotante, sonica o ultrasonica Gli spazzolini rotanti eseguono movimenti circolari ed oscillanti: ideali per rimuovere la placca in profondità ma meno indicati per gengive molto delicate. Gli spazzolini sonici vibrano ad alta frequenza e permettono una pulizia più morbida e uniforme su tutta la superficie dentale. Gli spazzolini ultrasonici sono ancora più delicati e adatti a chi ha sensibilità molto marcata, grazie alla capacità di agire in profondità senza movimenti meccanici visibili. Testina morbida e flessibile È fondamentale optare per una testina con setole ultra-soft, pensata per un’igiene orale delicata. Alcuni modelli includono setole a punta arrotondata o in silicone, perfette per non traumatizzare il bordo gengivale. Sensore di pressione Uno dei componenti più importanti per chi ha gengive sensibili. Il sensore interviene in tempo reale per segnalare un’eccessiva pressione e aiuta l’utente a mantenere una tecnica di spazzolamento più sicura. Modalità di spazzolamento specifiche Molti dispositivi offrono modalità dedicate come “gengive sensibili”, “cura gengivale” o “massaggio gengive”. Scegliere un modello con queste funzioni consente una pulizia mirata, evitando fastidi inutili. Autonomia e connettività Alcuni spazzolini elettrici sono dotati di app che monitorano i progressi, suggeriscono miglioramenti e aiutano a individuare zone trascurate, contribuendo così a una routine più attenta e adatta alle esigenze individuali. Investire nel miglior spazzolino gengive sensibili significa anche garantirsi uno strumento duraturo e personalizzabile, capace di adattarsi al proprio stile di vita e alle condizioni del proprio cavo orale. Consigli per l’uso corretto Anche il miglior spazzolino gengive sensibili può causare danni se non usato correttamente. Una tecnica scorretta, l’uso di testine inappropriate o la mancanza di attenzione durante lo spazzolamento possono vanificare tutti i benefici dello strumento. Ecco alcune buone pratiche da seguire per ottenere il massimo da uno spazzolino elettrico per gengive sensibili: Non esercitare troppa pressione: Il movimento dello spazzolino elettrico è sufficiente per rimuovere la placca. Premere con forza sulla gengiva non solo è inutile, ma può provocare infiammazioni e recessioni gengivali. Se il modello scelto ha un sensore di pressione, imparare a rispettarne i segnali è essenziale. Spazzolare con costanza, ma senza esagerare: Due spazzolamenti al giorno, di almeno due minuti ciascuno, sono sufficienti per garantire una buona igiene orale delicata. Spazzolare più frequentemente o per tempi troppo lunghi può causare usura dello smalto e irritazione gengivale. Sostituire la testina regolarmente: Anche le testine ultra-soft perdono efficacia con l’uso. È consigliabile sostituirle ogni 2-3 mesi o appena le setole iniziano a deformarsi. Una testina usurata non solo pulisce meno, ma può essere più aggressiva. Abbinare il giusto dentifricio: Per gengive sensibili, è preferibile utilizzare dentifrici delicati, privi di agenti abrasivi, con ingredienti lenitivi come aloe vera, camomilla o nitrato di potassio. Evitare i dentifrici sbiancanti aggressivi, che possono aumentare la
Come migliorare lo smalto dentale danneggiato: tutti i trattamenti estetici

Lo smalto dentale è lo scudo naturale che protegge i denti dalle aggressioni esterne: cibi acidi, traumi, placca batterica e abitudini scorrette possono danneggiarlo, rendendo i denti più vulnerabili e meno estetici. Quando si danneggia, è possibile ricorrere a trattamenti estetici per lo smalto dentale danneggiato o macchiato, mirati a migliorare l’aspetto e la salute del sorriso. In questo articolo analizziamo perché si rovina lo smalto, la differenza tra sbiancamento e microabrasione dentale, le più moderne tecniche di remineralizzazione smalto e quando conviene scegliere soluzioni più avanzate come le faccette dentali. Perché si rovina lo smalto Lo smalto dentale, pur essendo la sostanza più dura del corpo umano, può danneggiarsi a causa di molteplici fattori. Quando questo sottile strato di protezione si consuma, i denti appaiono più gialli, opachi e sensibili. Le cause principali includono: Acidità della dieta: bevande gassate, agrumi, aceto e cibi zuccherati aumentano l’acidità nel cavo orale, favorendo l’erosione dello smalto. Bruxismo: il digrignamento notturno dei denti esercita una pressione continua, contribuendo all’usura dello smalto. Spazzolamento aggressivo: l’uso di spazzolini troppo duri o di tecniche di spazzolamento scorrette può consumare progressivamente lo smalto. Carie e placca: la presenza costante di batteri e residui alimentari facilita la demineralizzazione della superficie dentale. Disturbi gastrici: il reflusso gastroesofageo può provocare frequenti risalite di acido che colpiscono direttamente i denti. Individuare la causa primaria è essenziale per scegliere i giusti trattamenti estetici dentali. In molti casi, intervenire precocemente può evitare la compromissione irreversibile dello smalto e prevenire trattamenti più invasivi. Sbiancamento vs. microabrasione dentale Quando si parla di miglioramento estetico dei denti danneggiati o macchiati, due tecniche di estetica del sorriso molto richieste sono lo sbiancamento dentale e la microabrasione dentale. Sebbene abbiano obiettivi simili – rendere il sorriso più luminoso e uniforme – agiscono in modo completamente diverso. Sbiancamento dentale Lo sbiancamento è una procedura estetica che prevede l’applicazione di agenti chimici (come il perossido di idrogeno o carbammide) per schiarire il colore del dente in modo omogeneo. È indicato in presenza di pigmentazioni diffuse dovute al fumo, al caffè o all’invecchiamento naturale. Tuttavia, è importante notare che lo sbiancamento agisce solo sul colore e non corregge difetti strutturali dello smalto. In presenza di erosione, la trasparenza del dente può rimanere visibile anche dopo il trattamento, rendendo lo sbiancamento meno efficace. Inoltre, il trattamento può provocare sensibilità dentale temporanea, soprattutto nei soggetti con smalto già compromesso. Microabrasione dentale La microabrasione dentale, invece, è una tecnica minimamente invasiva che combina abrasione meccanica e chimica per rimuovere uno strato microscopico di smalto. Viene impiegata soprattutto per eliminare: macchie bianche da fluorosi discromie congenite imperfezioni superficiali Questa tecnica rappresenta uno dei più efficaci trattamenti estetici dentali per migliorare la texture e la brillantezza dei denti in modo naturale, senza ricorrere a interventi invasivi. Inoltre, rimuovendo solo un sottile strato di smalto, non compromette la funzionalità del dente. La scelta tra sbiancamento e microabrasione dentale dipende da diversi fattori, come il tipo di discromia, lo stato dello smalto e le aspettative estetiche del paziente. Spesso, i due trattamenti possono essere combinati per ottenere risultati più completi. Tecniche di remineralizzazione smalto La remineralizzazione dello smalto è un processo che mira a ripristinare i minerali persi, rafforzando la struttura dentale senza ricorrere a tecniche invasive. È una strategia chiave nei trattamenti estetici dentali moderni, soprattutto in fase precoce, quando l’erosione è ancora superficiale. Come funziona Lo smalto è costituito principalmente da cristalli di idrossiapatite, un minerale a base di calcio e fosforo. L’esposizione frequente ad acidi e batteri può portare alla perdita di questi minerali. La remineralizzazione cerca di reintegrare queste sostanze e chiudere i micropori formatisi sulla superficie del dente. Trattamenti remineralizzanti più utilizzati Gel a base di fluoro: Il fluoro è uno degli elementi più efficaci per rinforzare lo smalto e prevenire la formazione di carie. Viene applicato localmente attraverso gel o mousse professionali durante le sedute dal dentista. Pasta a base di calcio-fosfato: Alcuni prodotti remineralizzanti utilizzano la tecnologia CPP-ACP (casein-phosphopeptide-amorphous-calcium-phosphate), derivata dalle proteine del latte, per promuovere la deposizione di minerali sullo smalto. Biomimetici: Nuove formulazioni utilizzano nanoparticelle di idrossiapatite sintetica, che imitano la composizione naturale dello smalto, per sigillare i microcanali esposti e rinforzare la superficie del dente. Trattamenti al laser: Alcune terapie con laser a bassa intensità possono stimolare i processi di remineralizzazione dello smalto in modo più rapido ed efficace, specialmente in combinazione con paste specifiche. Queste tecniche si inseriscono perfettamente all’interno dei trattamenti estetici dentali moderni, perché offrono un approccio conservativo, naturale e scientificamente validato. Ideali soprattutto per pazienti giovani o per chi cerca una prevenzione efficace contro la progressiva erosione. Quando scegliere le faccette Quando il danno allo smalto è troppo esteso per essere corretto con tecniche conservative come microabrasione dentale o remineralizzazione dello smalto, è possibile valutare soluzioni protesiche come le faccette estetiche. Cosa sono le faccette dentali? Le faccette sono sottili lamine in ceramica o composito che vengono applicate sulla superficie esterna del dente per mascherare imperfezioni, scolorimenti o difetti strutturali. Si tratta di uno dei trattamenti estetici dentali più richiesti in odontoiatria estetica avanzata. Le faccette sono particolarmente indicate quando: lo smalto è molto eroso o fragile i denti presentano macchie profonde o irregolarità marcate ci sono dislivelli estetici visibili il paziente desidera un cambiamento radicale del sorriso Tipi di faccette Faccette in ceramica: Sono le più durature e resistenti, offrono un’estetica superiore e si mantengono stabili nel tempo. Richiedono una limatura minima dello smalto. Faccette in composito: Più economiche e veloci da applicare, sono ideali per piccoli difetti e possono essere realizzate direttamente in studio. Sebbene più invasive rispetto ad altri trattamenti di odontoiatria estetica, le faccette offrono un miglioramento estetico immediato e straordinario, particolarmente adatto per chi desidera un sorriso perfetto in tempi rapidi. Per risultati ottimali e sicuri, è fondamentale rivolgersi a una clinica dentale specializzata. Prenota un consulto Prenota un consulto gratuito presso uno dei nostri centri Bludental Clinique per ricevere assistenza personalizzata dai nostri medici odontoiatri. Siamo qui per guidarti verso la soluzione più adatta alle tue esigenze,
Macchie bianche denti: cosa significano davvero?
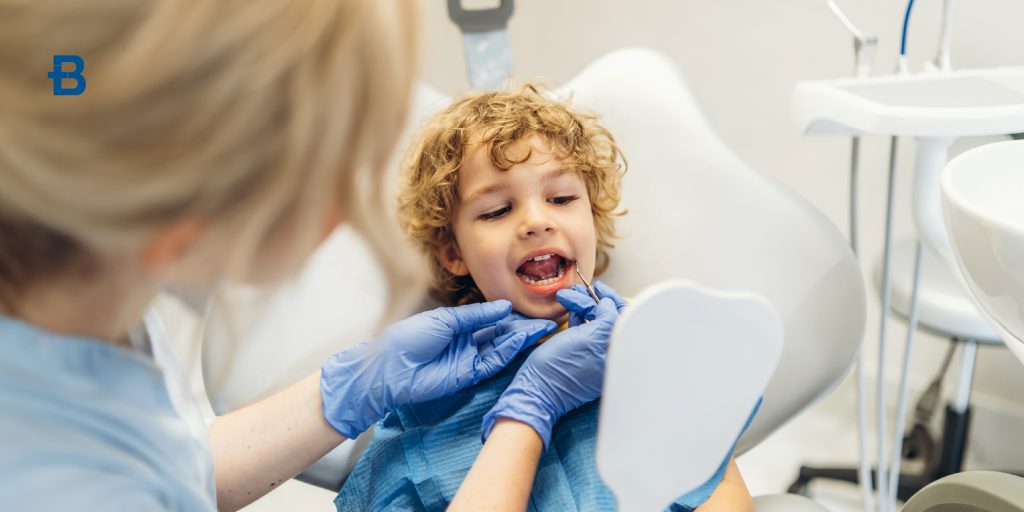
Le macchie bianche sui denti sono un fenomeno comune che molti individui sperimentano a un certo punto della loro vita. Sebbene non siano generalmente dolorose, possono essere motivo di preoccupazione estetica, poiché influenzano l’aspetto del sorriso. Spesso, queste macchie indicano un problema sottostante che può coinvolgere lo smalto o la salute orale complessiva. In questo articolo, esploreremo le cause comuni delle macchie bianche, come l’ipoplasia dello smalto e la fluorosi dentale, e quando è il caso di preoccuparsi. Inoltre, discuteremo le opzioni di trattamento disponibili, sia estetiche che conservativi, per correggere questo inestetismo e ripristinare un sorriso sano e brillante. Tipologie di macchie Le macchie bianche denti possono apparire per una serie di motivi, e la loro forma e posizione sono spesso indicative di problemi specifici. Esistono diversi tipi di macchie bianche, che si distinguono in base alla loro origine e alla gravità del disturbo. Macchie da demineralizzazione: Queste macchie bianche si verificano quando lo smalto dentale perde minerali, solitamente a causa dell’accumulo di placca o di un’igiene orale insufficiente. La demineralizzazione è una fase iniziale della carie, e se non trattata, può evolvere in una cavità. Fortunatamente, la demineralizzazione può essere invertita in alcuni casi con l’uso di fluoro o trattamenti remineralizzanti. Macchie da fluorosi dentale: La fluorosi dentale si verifica quando una persona è esposta a livelli troppo elevati di fluoro durante la formazione dei denti, soprattutto durante l’infanzia. Questo eccesso di fluoro può causare macchie bianche irregolari e a volte piccole imperfezioni sullo smalto. Le macchie da fluorosi sono spesso visibili sui denti anteriori e possono variare in gravità a seconda della quantità di fluoro a cui la persona è stata esposta. Macchie da ipoplasia smalto: L’ipoplasia smalto è una condizione in cui lo smalto dentale non si sviluppa correttamente, risultando più sottile o incompleto. Ciò può causare macchie bianche o opacità sui denti. Questo disturbo è spesso causato da fattori genetici o da malattie sistemiche che colpiscono lo sviluppo del dente. Cause comuni: ipoplasia smalto, fluorosi Le cause comuni delle macchie bianche denti sono generalmente legate a problemi durante lo sviluppo dello smalto o a comportamenti che compromettono la salute orale. Le due cause più frequenti sono l’ipoplasia smalto e la fluorosi dentale, che vedremo più in dettaglio. Ipoplasia dello smalto L’ipoplasia dello smalto è una condizione che si verifica durante la formazione dei denti, solitamente durante l’infanzia. Essa è causata da fattori genetici o da fattori ambientali, come infezioni o malattie sistemiche, che interferiscono con lo sviluppo dello smalto. I denti che soffrono di ipoplasia tendono a essere più sottili e vulnerabili ai danni, e il risultato visibile è spesso la formazione di macchie bianche sulla superficie del dente. Sebbene questa condizione possa essere esteticamente fastidiosa, la gravità dipende dalla quantità di smalto coinvolto. Fluorosi dentale La fluorosi è una condizione che si verifica quando un bambino riceve una quantità eccessiva di fluoro durante il periodo di formazione dei denti. I denti dei bambini in via di sviluppo sono particolarmente vulnerabili agli effetti del fluoro, e se l’esposizione è troppo elevata, può causare macchie bianche o addirittura imperfezioni più gravi. Sebbene la fluorosi non rappresenti una minaccia per la salute in generale, le macchie bianche possono essere un problema estetico, soprattutto nei denti anteriori. In genere, la fluorosi dentale si manifesta nei denti permanenti che stanno eruttando tra i 6 e i 12 anni. Quando preoccuparsi Le macchie bianche denti non sempre indicano un grave problema, ma in alcuni casi potrebbero essere il segnale di un disturbo sottostante che necessita di attenzione. È importante essere consapevoli dei segnali che possono indicare una condizione che richiede un trattamento professionale. Segnali di allarme Dolore o sensibilità: Se le macchie bianche sono accompagnate da dolore o sensibilità ai cibi caldi o freddi, potrebbe essere il segno che il dente è danneggiato oltre la semplice superficie. In questi casi, è importante consultare un dentista per evitare ulteriori danni. Progressione delle macchie: Se le macchie bianche si espandono o diventano più evidenti nel tempo, potrebbe essere un segno di demineralizzazione avanzata o di una condizione come la fluorosi, che richiede un intervento professionale. Aspetto estetico compromesso: Quando le macchie bianche sono evidenti sui denti anteriori o in aree visibili del sorriso, esse possono influenzare negativamente l’aspetto estetico e l’autostima. In questi casi, consultare un dentista per una valutazione e discutere le opzioni di trattamento estetico è una buona soluzione. Trattamenti estetici e conservativi Quando le macchie bianche sui denti sono causate da ipoplasia dello smalto o fluorosi dentale, è possibile adottare diversi trattamenti estetici e conservativi per migliorarne l’aspetto. A seconda della gravità del problema e della causa sottostante, il dentista può consigliare diverse soluzioni per risolvere o mascherare le macchie bianche. Sbiancamento dentale Lo sbiancamento dentale professionale è uno dei trattamenti più comuni per ridurre la visibilità delle macchie bianche e migliorare l’aspetto generale del sorriso. Il trattamento con perossido di idrogeno o altre soluzioni di sbiancamento può uniformare il colore dei denti, riducendo la visibilità delle macchie superficiali. Tuttavia, è importante notare che il trattamento potrebbe non essere altrettanto efficace nelle macchie bianche causate da fluorosi dentale. Faccette dentali Le faccette dentali sono una delle soluzioni più efficaci per mascherare le macchie bianche sui denti anteriori. Le faccette sono sottili coperture in ceramica o composito che vengono applicate sulla superficie dei denti per migliorare l’aspetto estetico. Questo trattamento è particolarmente utile per le macchie bianche causate da fluorosi dentale, poiché le faccette possono coprire completamente le imperfezioni. Resinatura dentale Un’altra opzione per trattare le macchie bianche è la resinatura dentale, in cui il dentista applica uno strato sottile di materiale composito sulla superficie del dente. Questo trattamento è meno invasivo rispetto alle faccette e può essere utilizzato per uniformare il colore dei denti e nascondere piccole imperfezioni. Smaltatura e sigillatura La smaltatura dentale o il trattamento con sigillanti dentali può essere un’opzione per ripristinare l’integrità dello smalto e ridurre la visibilità delle macchie bianche. Questi trattamenti mirano a rinforzare lo smalto dentale e prevenire l’ulteriore progressione delle
Pulizia dei denti: costi, benefici e frequenza consigliata
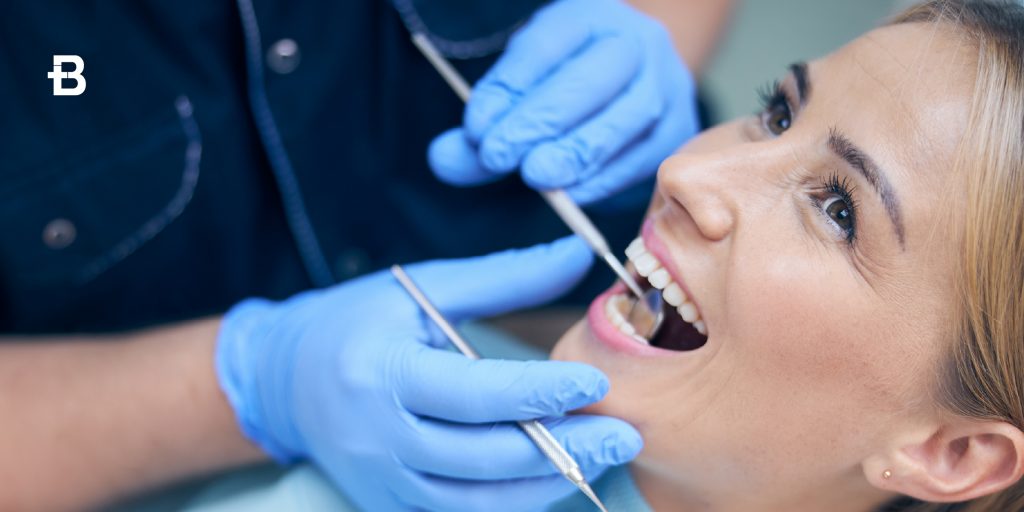
Mantenere una buona igiene orale è essenziale per prevenire molteplici problematiche dentali, come carie, gengiviti e malattie parodontali. Una delle pratiche fondamentali per la cura dei denti è la pulizia dentale professionale, che, se eseguita regolarmente, aiuta a mantenere la bocca sana e a prevenire l’accumulo di placca e tartaro. In questo articolo, esploreremo i benefici della pulizia dentale, il costo igiene dentale, cosa è incluso nella seduta, e ogni quanto dovremmo effettuarla. Scopriremo anche i fattori che influenzano il prezzo della pulizia dei denti e ti aiuteremo a fare una scelta informata per la cura della tua salute orale. Perché fare la pulizia dentale La pulizia dei denti non è solo una questione di estetica, ma è un passo fondamentale per mantenere la salute orale a lungo termine. Con il tempo, i residui di cibo, la placca e i batteri si accumulano sui denti, creando un ambiente favorevole per lo sviluppo di carie, infiammazioni gengivali e altre problematiche dentali. La pulizia dentale professionale, effettuata da un dentista o dall‘igienista dentale qualificato, rimuove questi depositi, garantendo una bocca sana e prevenendo l’insorgere di patologie. Il trattamento di pulizia dentale permette di rimuovere il tartaro, che è un deposito di minerali che si forma quando la placca non viene rimossa correttamente con lo spazzolamento quotidiano. Il tartaro non può essere eliminato con il solo spazzolino e necessita dell’intervento di un professionista. Inoltre, una pulizia regolare aiuta a prevenire la gengivite, un’infiammazione delle gengive che può evolversi in una malattia parodontale, che a sua volta può portare alla perdita dei denti. In questo modo, la pulizia dentale contribuisce a prevenire sia problemi estetici che funzionali, migliorando il benessere orale generale. Pulizia denti costo Quanto costa pulizia denti? Il costo dell’igiene dentale può variare a seconda della clinica odontoiatrica, della complessità del trattamento e della regione in cui viene effettuato il servizio. In media, il costo di una pulizia dentale professionale in Italia si aggira tra 50 e 150 euro. Tuttavia, è importante notare che il prezzo può aumentare in base ai fattori specifici del paziente, come la presenza di depositi di tartaro più consistenti o la necessità di trattamenti aggiuntivi. La pulizia dei denti eseguita con strumenti professionali, come il sonic scaler (scalatore sonico), è generalmente più costosa rispetto alla semplice rimozione del tartaro manuale. I trattamenti che includono una pulizia più approfondita o la lucidatura dei denti, possono portare ad un aumento dei costi. Se sono necessarie radiografie o altre procedure complementari, il costo della pulizia dentale potrebbe ulteriormente aumentare. In generale, il costo igiene dentale varia a seconda della tipologia di servizio offerto e della clinica scelta. In alcune cliniche, i pacchetti di pulizia dentale possono includere anche un check-up completo e la consulenza sul mantenimento della salute orale. Cosa è incluso nella seduta Una seduta di pulizia dentale professionale di solito include una serie di passaggi fondamentali per garantire che ogni parte della bocca venga trattata correttamente. Questi sono i principali passaggi che potresti aspettarti durante la seduta: Esame orale: Prima di iniziare la pulizia, il dentista o l’igienista esegue un esame della bocca per individuare eventuali problemi come carie, malattie gengivali o altre anomalie. Potrebbe essere necessaria una radiografia per verificare la salute dentale interna. Rimozione del tartaro: La rimozione del tartaro, che si forma sulla superficie dei denti sopra e sotto la linea gengivale, è una delle fasi principali della pulizia dentale. Questo può essere fatto utilizzando strumenti manuali o, nelle cliniche più avanzate, anche strumenti ad ultrasuoni, che rimuovono il tartaro in modo delicato ed efficace. Pulizia della placca: Dopo aver rimosso il tartaro, viene eliminata la placca residua che può accumularsi sui denti. La placca è una pellicola appiccicosa di batteri che può essere causa di infezioni gengivali se non trattata correttamente. Lucidatura dei denti: Una volta completata la rimozione della placca e del tartaro, si passa alla lucidatura dei denti. Questo passaggio aiuta a rimuovere eventuali macchie superficiali e a dare ai denti una finitura liscia e brillante. Fluoroprofilassi (opzionale): In alcuni casi, il dentista potrebbe applicare un trattamento al fluoro sui denti per rinforzare lo smalto e proteggerli dalla carie. Questo passaggio è particolarmente utile per chi ha denti sensibili o per i pazienti ad alto rischio di carie. La seduta di pulizia dentale è relativamente veloce e non comporta dolore. Fattori che influenzano il prezzo Diversi fattori possono influenzare il costo della pulizia dentale. Ecco alcuni degli aspetti più comuni che determinano la variazione dei prezzi: Tipo di trattamento: La complessità della pulizia dentale è un fattore chiave. Ad esempio, un trattamento di pulizia standard senza complicazioni costerà meno rispetto a un trattamento che richiede più tempo per la rimozione di tartaro esteso o per una lucidatura professionale. Tecnologia utilizzata: L’utilizzo di tecnologie avanzate, come i dispositivi a ultrasuoni o il laser, può incrementare il costo della seduta, ma al contempo garantisce un trattamento più rapido e meno invasivo. Clinica e zona: Il costo può variare a seconda della clinica e della città. Le cliniche situate nelle aree urbane, soprattutto in zone centrali o nelle aree più esclusive, tendono ad avere tariffe più alte. Inoltre, le cliniche che offrono trattamenti di alto livello e dotazioni moderne possono applicare prezzi più elevati. Numero di sedute: Se il paziente ha bisogno di più sedute per rimuovere il tartaro e la placca da diverse aree della bocca, o se sono richiesti trattamenti complementari, il prezzo sarà più elevato. Questo accade anche se sono necessari interventi particolari per trattare denti molto sensibili o difficili da raggiungere. Offerte e pacchetti: Alcune cliniche offrono pacchetti che includono sia la pulizia che altri trattamenti preventivi, come il controllo annuale o una visita specialistica, a un prezzo più conveniente. Inoltre, è possibile trovare offerte promozionali che riducono il costo della pulizia dentale, specialmente per i nuovi pazienti. Ogni quanto va fatta La pulizia dentale dovrebbe essere fatta regolarmente per mantenere la salute orale e prevenire complicazioni future. La frequenza ideale dipende dalle condizioni individuali di ogni paziente, ma
Parodontite: segnali da non ignorare e cure disponibili

La parodontite è una delle malattie gengivali più gravi e complesse, che colpisce milioni di persone in tutto il mondo. Se non trattata, questa condizione può portare alla perdita dei denti, ma le sue implicazioni vanno oltre la salute orale, influendo anche sul benessere generale del corpo. La parodontite si sviluppa quando la gengivite, una forma iniziale di infiammazione gengivale, non viene trattata in tempo e si aggrava, danneggiando i tessuti che supportano i denti, compreso l’osso. Anche se la parodontite è una patologia comune, molte persone non sono consapevoli dei segnali che la caratterizzano e rischiano di ignorarla fino a quando non diventa una minaccia seria per la salute orale. Una diagnosi tempestiva e un trattamento adeguato sono essenziali per fermare la progressione della malattia, riducendo i danni ai denti e alle gengive e prevenendo complicazioni a lungo termine. In questo articolo esploreremo in dettaglio cos’è la parodontite, i segnali da non ignorare, le cure disponibili, e l’importanza di rivolgersi a uno specialista per trattamenti efficaci. Cos’è la parodontite La parodontite è un’infiammazione cronica che interessa i tessuti parodontali, che comprendono le gengive, i legamenti parodontali e l’osso mascellare che sostiene i denti. Inizialmente, la parodontite si sviluppa come una gengivite, una forma più lieve di infiammazione che colpisce solo le gengive. Tuttavia, se la gengivite non viene trattata, i batteri possono diffondersi più a fondo nei tessuti e compromettere l’osso che sostiene i denti. A questo stadio, l’infezione si fa più grave e difficile da trattare. Il principale fattore di rischio per la parodontite è l’accumulo di placca batterica sui denti, che forma un rivestimento adesivo che può infiammare le gengive. Se non rimossa adeguatamente con l’igiene orale quotidiana, la placca si trasforma in tartaro, un deposito duro che può infettare le gengive, portando alla parodontite. A lungo andare, i batteri responsabili della parodontite possono danneggiare irreversibilmente le strutture che supportano i denti, mettendo a rischio la stabilità dentale. Esistono diversi stadi di parodontite, da quella lieve, che può essere trattata con una pulizia professionale, a quella grave, che richiede interventi chirurgici. Se non curata, la parodontite può compromettere l’integrità dei denti, con la possibile perdita di uno o più denti, e può anche aumentare il rischio di altre malattie sistemiche, come le malattie cardiovascolari. Parodontite sintomi: cosa tenere sotto controllo Il problema principale con la parodontite è che spesso non ci sono sintomi evidenti nelle fasi iniziali. Questo rende difficile individuare la malattia prima che progredisca, ma esistono alcuni segnali che possono indicare la presenza della malattia: Gengive sanguinanti: Le gengive che sanguinano facilmente durante la spazzolatura o l’uso del filo interdentale sono uno dei primi segnali di un’infiammazione. Anche se la gengivite iniziale può non causare dolore, la presenza di sanguinamento è un segno di possibile parodontite. Gengive gonfie o arrossate: Se le gengive appaiono rosse, gonfie o doloranti, è possibile che ci sia un’infiammazione in corso, che può evolversi in parodontite se non trattata tempestivamente. Sensibilità dentale: I denti possono diventare più sensibili, soprattutto a temperature calde o fredde. Questo accade quando le gengive si ritirano e le radici dei denti sono più esposte all’ambiente esterno. Alitosi persistente: Un odore cattivo che non scompare con una corretta igiene orale può essere un segnale che si sta sviluppando un’infezione gengivale, indicativa di parodontite. Mobilità dentale: Un sintomo avanzato di parodontite è la mobilità dei denti, che può accadere quando l’infezione danneggia l’osso sottostante, indebolendo il supporto del dente. Pus tra le gengive e i denti: La presenza di pus è un segnale di infezione grave che richiede immediata attenzione. Se il pus fuoriesce dalle gengive, potrebbe significare che l’infezione si è estesa e necessita di trattamento urgente. Se noti uno o più di questi sintomi, è fondamentale consultare un dentista il prima possibile. Una diagnosi precoce può evitare il ricorso a trattamenti più invasivi e aiutare a mantenere una buona salute orale. Diagnosi precoce La diagnosi precoce della parodontite è fondamentale per fermare la progressione della malattia e prevenire danni irreversibili. Il dentista è in grado di diagnosticare la parodontite attraverso un esame visivo e un’accurata misurazione delle tasche parodontali. Durante l’esame, il dentista utilizza una sonda parodontale per misurare la profondità delle tasche gengivali, che possono aumentare in presenza di parodontite. Un altro strumento diagnostico fondamentale per la diagnosi della parodontite è la radiografia dentale, che permette di visualizzare la quantità di osso che supporta i denti e identificare eventuali danni causati dalla malattia. La radiografia aiuta il dentista a determinare l’estensione della parodontite e a stabilire la gravità della malattia. È un esame fondamentale per monitorare il progressivo deterioramento osseo che può verificarsi durante la malattia. La diagnosi precoce consente di intervenire tempestivamente, applicando trattamenti non chirurgici, come la rimozione della placca e del tartaro, che possono fermare la progressione della parodontite. In assenza di diagnosi tempestiva, la parodontite può progredire e danneggiare in modo irreversibile i denti e l’osso sottostante. Parodontite dentale come curarla: terapie e trattamenti efficaci La cura parodontite dipende dalla gravità della condizione e dalle necessità specifiche del paziente. I trattamenti iniziali si concentrano sulla rimozione della placca e del tartaro, seguita dalla cura della gengiva infiammata. Esistono diversi approcci terapeutici per trattare la parodontite: Pulizia professionale Questa è la prima fase del trattamento. Consiste nella rimozione del tartaro e della placca sopra e sotto la linea gengivale. La rimozione del tartaro aiuta a ridurre l’infiammazione e consente alle gengive di guarire. Antibiotici In alcuni casi, il dentista può prescrivere antibiotici per eliminare i batteri che causano l’infezione. Gli antibiotici possono essere assunti per via orale o applicati direttamente nelle tasche gengivali. Chirurgia parodontale Per i casi più gravi di parodontite, può essere necessaria un’operazione chirurgica per rimuovere la placca e il tartaro che non possono essere eliminati con la pulizia professionale. La chirurgia parodontale aiuta a ridurre la profondità delle tasche gengivali e a migliorare l’accesso alle aree difficili da raggiungere. Rigenerazione ossea Se la parodontite ha danneggiato l’osso che sostiene i denti, un trattamento di rigenerazione
